Coronavirus: cosa sta succedendo in Corea del Sud e perché non esistono ricette pre-confezionate
12 min letturaQuando il peggio sembrava passato e l’epidemia sotto controllo, all’improvviso nuovi casi di “COVID-19” hanno colpito la Corea del Sud.
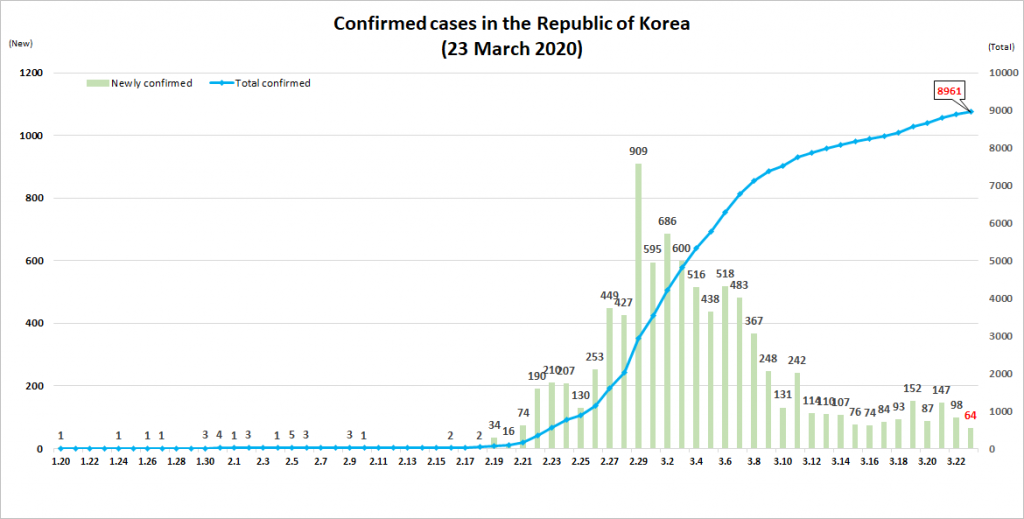
Il primo campanello d’allarme l’11 marzo. Dopo diversi giorni in cui il numero di contagi era in calo costante, si è registrato un nuovo aumento: in tutto il paese sono stati rilevati 242 nuovi casi, quasi il doppio rispetto al giorno prima.
Da quel giorno è iniziata una danza con un giornaliero saliscendi del numero di casi confermati di positività al nuovo Coronavirus che è suonato come un avvertimento a non abbassare la guardia in un paese indicato, nelle ultime settimane, un po’ ovunque in occidente, come un esempio da seguire nelle strategie di contrasto del nuovo Coronavirus.
«La recente diminuzione del numero di nuovi casi di positività aveva dato ai coreani l’illusione che la pandemia fosse entrata in una fase di stabilizzazione, ma i nuovi casi di contagio dimostrano che non era così», ha detto Kim Tark, esperto di malattie infettive alla Soonchunhyang University Hospital della Corea del Sud.
«Il nuovo focolaio di Seul fa riflettere sulla necessità di proseguire nel distanziamento sociale e di continuare a fare tamponi. È ancora presto per tornare alla vita di sempre, c’è ancora il rischio che ci siano nuovi contagi, nuove infezioni e probabili perdite di vite», ha aggiunto Michael Mina, epidemiologo dell'Università di Harvard.
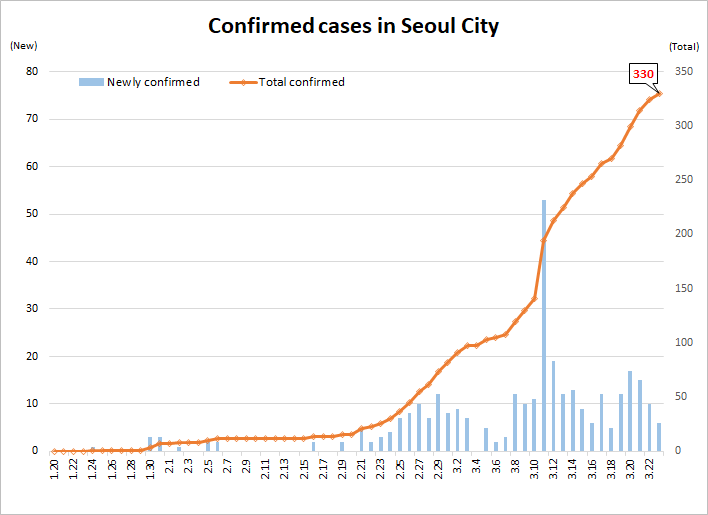
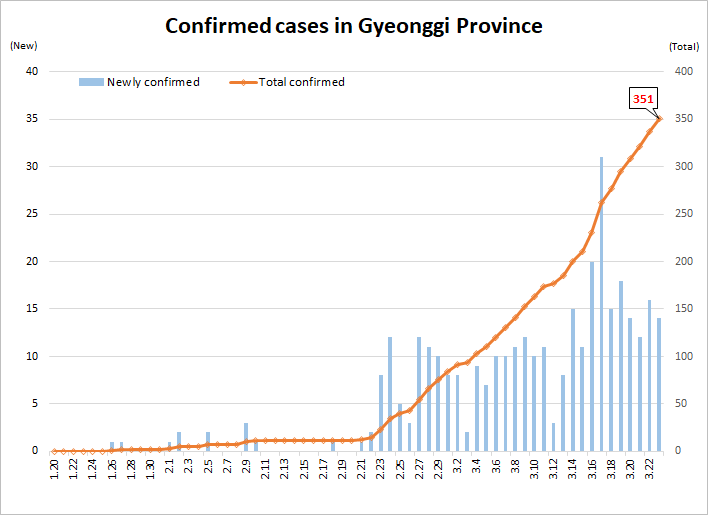
In particolare, destano preoccupazione i casi di positività registrati nella capitale Seul – e che, nel dettaglio, sono collegati al giro dei dipendenti (e dei loro familiari) di un call center di una compagnia assicurativa, secondo quanto dichiarato dal sindaco Park Won-soon – e della regione del Gyeonggi (abitata da 23 milioni di persone, quasi la metà della popolazione dell’intera Corea del Sud).
Eppure, già quando i dati sembravano incoraggianti, alcuni epidemiologi avevano invitato alla cautela, convinti che ancora poco si sa di come funziona questo Coronavirus e che per contrastarlo non ci siano ricette pre-confezionate ma strategie da adeguare di volta in volta, man mano che si manifesta.
«Non sappiamo se abbiamo l’impressione di tenere sotto controllo l’epidemia perché ci siamo concentrati solo sui casi legati alla città di Daegu [ndr, dove è scoppiato il primo focolaio a fine febbraio] e ci stanno sfuggendo altri casi. Non abbiamo guardato con attenzione in altre regioni della Corea», aveva dichiarato Oh Myoung-Don, specialista in malattie infettive all'Università Nazionale di Seul.
Dopo i nuovi casi a Seul, la Corea del Sud si è rimessa in moto nel tentativo di tracciare e isolare i nuovi casi.
Come la Corea del Sud sta provando a limitare la diffusione del nuovo Coronavirus
A differenza di altri paesi che hanno deciso di adottare misure molto drastiche per contenere la diffusione dell’epidemia, come nel caso della Cina, in parte dell’Italia e, successivamente, di Spagna e Francia, la Corea del Sud ha scelto una politica diversa, puntando su:
- Interventi di distanziamento sociale, attraverso lo smart working, forme di contenimento volontario e la chiusura di scuole, biblioteche e università.
- Campagne di informazione dei cittadini sulle norme igieniche da seguire, come l’uso di mascherine e disinfettanti, lavarsi le mani, stare a distanza, ecc.
- Utilizzo massiccio dei tamponi per conoscere il numero degli infetti e ricostruire la rete dei contatti avuti dalla persona contagiata nei giorni precedenti la diagnosi.
- Uso della tecnologia per consentire a quanti eventualmente sono venuti a contatto con chi ha contratto la malattia di sapere di essere a rischio infezione ed effettuare a loro volta il test.
- Organizzazione di un sistema ospedaliero che ha preso in cura asintomatici e non a seconda della gravità della situazione.
Un insieme di interventi che, nel dibattito nato all’interno dei paesi che nelle ultime settimane hanno affrontato l’insorgere improvviso della pandemia, è stato suggerito come modello da seguire per contrastare la diffusione del nuovo Coronavirus senza dover necessariamente chiudere le attività produttive di una nazione e costringere in casa indiscriminatamente tutta la popolazione e riuscire a limitare il contagio individuando anche gli asintomatici. La definizione ripetuta più volte in questi giorni è stata: “Tamponi a tappeto”, prospettando come soluzione definitiva il sottoporre il più alto numero di persone possibile ai test per stabilire la positività (o meno) a “COVID-19” in modo tale da poter tracciare e isolare i malati e capire se le persone a noi vicine sono infette (comprese quelle che non mostrano sintomi) e quali sono i luoghi sicuri dove poter andare, anche a costo di rinunciare ai diritti che garantiscono la privacy sui nostri comportamenti e spostamenti quotidiani.
Leggi anche >> Tutti i nostri articoli sul coronavirus
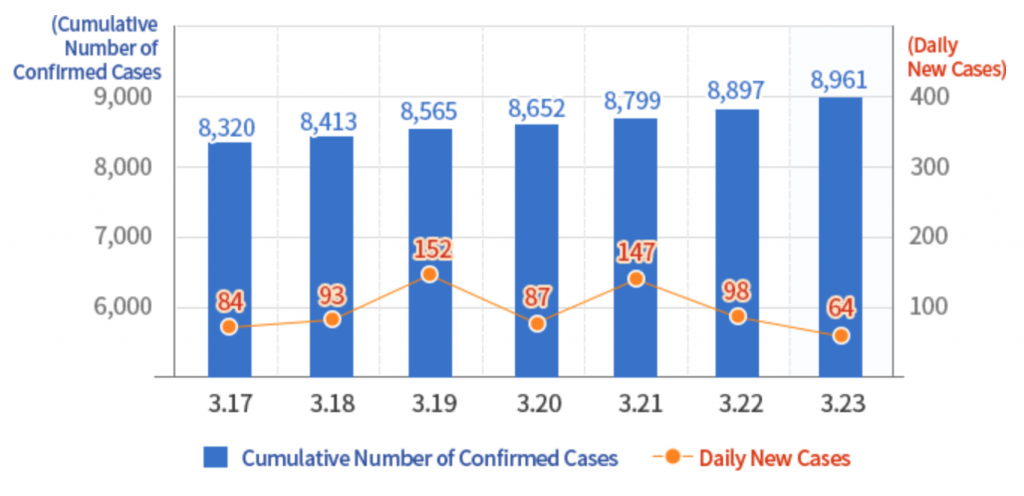
In effetti, in Corea del Sud sono stati fatti tanti tamponi. Al 23 marzo, secondo i dati diffusi dall’Istituto di Sanità Pubblica sud-coreano, sono stati effettuati 338.036 test da quando è stato registrato il primo caso, 8.961 persone sono risultate positive (il 2,65% dei casi monitorati) e 111 sono morte (l’1,2% dei casi positivi). I contagi riguardano alcune aree ben definite: nel 71,5% dei casi si sono concentrati nell’area intorno alla città di Daegu (2,5 milioni di abitanti), dove si è generato il primo focolaio, a metà febbraio, che in poco tempo ha portato a una crescita vertiginosa del numero di persone infette; nel 14% la provincia del Gyeongbuk, in generale, di cui Daegu è capitale; nel 14,4% altre province.
Quando il virus ha cominciato a diffondersi, facendo in poco tempo della Corea del Sud il paese col più alto numero di contagi all’esterno della Cina, il governo coreano ha, infatti, iniziato una massiccia campagna di test per riuscire a individuare quale fosse il paziente dal quale era partita la catena della trasmissione della malattia. In pratica, come fece l'Italia quando fu rilevato il primo caso di positività a Codogno il 21 febbraio. Come nel caso del cosiddetto “paziente 1” in Italia, l’obiettivo era tracciare la sua rete di relazioni strette e, in particolare, capire se avesse avuto contatti con qualcuno proveniente da Wuhan, epicentro della pandemia in Cina.
A differenza dell’Italia, dove il virus era probabilmente già attivo da tempo e, come ha affermato l'epidemiologo Fabrizio Pregliasco, quello che ritenevamo essere il "paziente 1" era forse il già il "paziente 200", le indagini epidemiologiche svolte in Corea del Sud consentirono di arrivare alla persona ritenuta l’anello di trasmissione del virus, una donna di 61 anni della città sud-orientale di Daegu, appartenente alla chiesa locale del giudizio universale Shincheonji, divenuta nota come la “paziente 31”. La donna aveva partecipato al funerale di un parente del fondatore della chiesa, Lee Man-hee, al quale avevano partecipato tantissimi adepti provenienti da tutto il paese. E da lì il virus aveva iniziato a diffondersi rapidamente portando al contagio di 5mila sud-coreani e alla morte di 29 persone.
Una volta identificato il focolaio in Shincheonji, il governo ha iniziato una campagna massiccia di tamponi. Più di 130mila persone furono testate per cercare e isolare eventuali positivi al virus. In tutto il paese, 50 strutture furono riconvertite in aree drive-thru (simili a quelle di McDonalds dove è possibile acquistare panini restando nelle proprie automobili) dove esaminare le persone senza che uscissero dalle proprie auto, nel tentativo di limitare le possibilità di esposizione al virus. I test rilevarono tassi di infezione molto alti proprio tra i membri della chiesa del giudizio universale Shincheonji, pari al 60% dei casi in tutta la Corea del Sud. Successivamente il governo di Seul ha presentato denuncia formale di omicidio nei confronti della congregazione religiosa e il suo leader, Lee Man-hee, si è prostrato in diretta davanti alla televisione nazionale in un gesto di scuse. Attualmente il 56,4% dei casi positivi a “COVID-19” è riconducibile alla chiesa di Shincheonji, il 24,7% ad altri gruppi, il 18,9% a eventi sporadici di contagio slegati tra di loro.

Il modo in cui la Corea del Sud è riuscita a individuare e concentrare il focolaio di “SARS-CoV-2” a Daegu ha fatto parlare in tutto il mondo del successo della strategia adottata dal governo sud-coreano e dei tamponi a tappeto come soluzione per arginare il contagio senza chiudere gli spostamenti e le attività produttive di interi Stati.
Tuttavia, se andiamo a osservare da vicino gli interventi messi in atto, ci si può accorgere che non è corretto parlare di tamponi a tappeto. La Corea del Sud non ha fatto fare test a tutta la popolazione, ma ha combinato interventi sofisticati di diagnosi e tracciamento dei casi di positività a “COVID-19”, come sottolineato su Twitter anche dall’epidemiologo Pierluigi Lopalco.
Si tratta, invece, di test effettuati su contatti stretti di casi diagnosticati positivi, operatori sanitari e persone in isolamento potenzialmente guarite, eseguiti in centri in diverse parti della Corea del Sud o in strutture drive-thru come i parcheggi degli ospedali o altre aree, dove le persone, senza scendere dall’auto, fanno il tampone con operatori sanitari in tuta isolante. In un giorno si può arrivare a fare fino a 384 test. I risultati sono disponibili nell’arco di 3 giorni e vengono comunicati via sms. Una sperimentazione di questo tipo è stata avviata in Emilia Romagna dall’azienda USL di Bologna, nella zone di san Lazzaro: viene effettuato 1 tampone ogni 5 minuti, 12 ogni ora su un totale di 50 persone identificate tramite la targa dell’auto, scrive Anna Lisa Bonfranceschi su Wired.
Secondo i dati forniti dai Korea Centers for Disease Control and Prevention (KCDC), ci sono 117 istituti che hanno attrezzature per fare i test, fino a un massimo di 20mila tamponi al giorno, pagati dallo Stato per le persone che presentano dei sintomi, dietro prescrizione medica, altrimenti, a carico dei singoli cittadini che vogliono essere testati. In questo caso, ogni test arriva a costare fino a 170mila won (poco più di 125 euro), secondo quanto comunicato a Reuters da un funzionario della Seegene Inc, l’azienda che fornisce l’80% dei kit in tutto il paese.
Una volta effettuati i tamponi e individuati i casi positivi, si inizia l’azione di contact tracing che, come spiega l’Organizzazione Mondiale della Sanità in un protocollo specifico, consiste nell’identificazione dei contatti stretti dei contagiati, la ricostruzione dei loro spostamenti nei 14 giorni di incubazione, nella stesura di una lista di nominativi di persone incontrate in questo periodo, poi classificate in base alle tipologie e intensità delle interazioni avute con loro.
L’obiettivo è, dunque, quello di ricostruire la catena dei contatti a partire da un caso diagnosticato positivo e procedere poi per isolamento e quarantene, come è stato fatto per l’ormai famoso “paziente 31”.
Subito dopo l’inizio dell’epidemia a Wuhan, tutti i cittadini sud-coreani provenienti dalla Cina erano tenuti a fornire il proprio numero di cellulare e aggiornare le autorità sanitarie del proprio stato di salute tramite un’apposita app, sviluppata dal Ministero degli Interni e della Salute. La app consente la geolocalizzazione di ciascun soggetto che vi si è auto-registrato in modo tale da poter seguire il suo stato di salute e verificare se viola la quarantena.
Oltre alle informazioni date dai cittadini, i siti governativi sono riusciti poi ad avere informazioni sugli spostamenti delle persone che si registravano sulla app tramite dettagli provenienti dalle transazioni con le carte di credito, le immagini provenienti da telecamere a circuito chiuso e l’eventuale utilizzo degli abbonamenti sui mezzi di trasporto.
Questa strategia è stata facilitata anche da un contesto particolarmente favorevole all’uso di tecnologie digitali e dagli strumenti legislativi adottati dopo l’epidemia della sindrome respiratoria del Medio Oriente (MERS) nel 2015.
La MERS fu diffusa in Corea del Sud da un uomo d’affari tornato da una visita in tre paesi del Medio Oriente. La malattia gli fu diagnosticata dopo essere stato in cura in tre strutture sanitarie diverse e quando aveva ormai scatenato una catena di trasmissione che aveva portato al contagio di 136 persone e 36 decessi, tra cui pazienti ricoverati in ospedale per altri disturbi e personale ospedaliero. Il virus era passato inosservato per diverso tempo perché non c’era un kit a disposizione per poterlo individuare ed effettuare i test sui pazienti. Ci vollero due mesi per tracciare, testare e mettere in quarantena quasi 17mila persone ed eliminare l’epidemia.
Da quell’esperienza, il governo ha imparato che di fronte a epidemie di questo genere bisogna essere preparati per diagnosticare nel più breve tempo possibile il tipo di patologia e tracciare e isolare le possibili catene di contagio. Per questo, già nel momento in cui ha iniziato a diffondersi il nuovo Coronavirus in Cina, le aziende biotecnologiche sud-coreane hanno iniziato ad approntare nuovi kit per rilevare il virus mentre le autorità sanitarie hanno potuto monitorare la popolazione forti di una legislazione che consente loro di avere accesso a informazioni private e a un enorme quantità di dati per finalità di controllo delle malattie infettive, come ricostruito in modo efficace da Bruno Saetta in un articolo specifico sul tema.
I dati, raccolti in un database e consultabili su un sito web dedicato, sono un bagaglio di informazioni utili alle autorità sanitarie per conoscere e limitare la diffusione del contagio e ai cittadini per capire dove potersi spostare e in quali luoghi poter andare.
Sul sito governativo si trovano tutte le statistiche sui contagi, il numero dei decessi, delle guarigioni e l’indicazione degli spostamenti delle persone contagiate. Contestualmente, vengono inviati ai cittadini messaggi via smartphone (sms) che segnalano ogni nuovo caso di coronavirus nelle diverse aree della Corea del Sud, identificando l’età, il sesso e il momento preciso in cui una persona infetta (senza indicarne il nome) si trovava in un particolare luogo, e sollecitando chiunque avesse potuto incrociare il suo percorso a sottoporsi ai test diagnostici. Per quanto anonime, queste informazioni non hanno impedito casi di stigmatizzazione sociale e speculazioni sulla vita delle persone contagiate, racconta il Guardian.
Tutte queste informazioni, secondo quanto comunicato dai KCDC, hanno permesso di stabilire un legame epidemiologico nell’80% dei casi.
Una volta individuati, gli infetti da “COVID-19” sono isolati dal resto della popolazione: i pazienti ad alto rischio, affetti da altre patologie, hanno la priorità per il ricovero, spiega Chun Byung-Chul, epidemiologo dell'Università della Corea. Quelli con sintomi moderati sono inviati in strutture dedicate, dove ottengono supporto medico e osservazione di base. Coloro che si riprendono e risultano negativi due volte vengono rilasciati. Chi ha sintomi lievi resta in quarantena nella propria abitazione, monitorato telefonicamente o da remoto tramite l’app sviluppata dal ministero della Salute, fino a quando non diventa disponibile un letto d'ospedale, in caso di aggravamento. I contatti stretti delle persone contagiate e quelli con sintomi minimi, i cui familiari non hanno malattie croniche e che sono in grado di misurare la propria temperatura corporea, sono sottoposti all'auto-quarantena per 2 settimane. Un team di monitoraggio a domicilio chiama due volte al giorno per assicurarsi che queste persone rimangano in quarantena e per chiedere informazioni sulle condizioni di salute.
Tutti questi sforzi, ovviamente, hanno dei costi. Se da un lato, questa strategia massiccia di campionamento e tracciatura dei possibili contagiati, anche asintomatici, può consentire di evitare che il virus provochi gravi polmoniti e alti numeri di decessi, dall’altro lato sta mettendo a dura prova il sistema ospedaliero, spiega Sciencemag. Più diagnosi significano più persone da seguire e più posti letto negli ospedali. La regione di Daegu-Gyeongbuk ha esaurito lo spazio per i malati gravi. Quattro persone isolate a casa, in attesa di un ricovero in ospedale, sono state portate ai pronto soccorso quando le loro condizioni si sono deteriorate, dove le loro condizioni sono diventate disperate.
Nelle ultime due settimane il governo ha invitato – sia nella regione di Daegu-Gyeongbuk che a livello nazionale – a indossare maschere, lavarsi le mani, evitare assembramenti, lavorare da remoto e partecipare alle funzioni religiose online invece di andare in chiesa. Le persone con febbre o malattie respiratorie sono state invitate a rimanere a casa e a monitorare le proprie condizioni per 3 o 4 giorni. Nel frattempo cominciano a scarseggiare anche le maschere protettive. E ci sono i possibili nuovi focolai a Seul e nel Gyeonggi.
Si potrà stabilire se la strategia avrà avuto successo solo alla fine quando si potrà dire davvero che tutto l'andamento dell'epidemia è sotto controllo, come spiegato a Sciencemag dallo specialista in malattie infettive all'Università Nazionale di Seul, Oh Myoung-Don. E gli interventi da fare variano anche a seconda del contesto locale e dall'intensità dei focolai che scoppiano. Anche l'Italia, soprattutto durante la fase iniziale del contagio, aveva scelto di fare più test. Questa strategia «era certamente giusta e ragionevole. In un momento in cui il problema era minore, le autorità hanno deciso di fare una valutazione della situazione e questo è stato utile per tracciare casi sospetti e per cercare di tracciare come il virus si è diffuso il più accuratamente possibile», ha detto l'epidemiologo Fabrizio Pregliasco al Financial Times. Poi, come spiegato sempre da Pregliasco in un'altra intervista, è stato cambiato approccio perché l'Italia ha dovuto affrontare un'emergenza e si trovava di fronte a casi di contagio di seconda o terza generazione: «Noi abbiamo avuto la sfortuna di avere la seconda ondata di questa malattia. Il cosiddetto "paziente 1" dell'epidemia di Coronavirus in Italia in realtà non è affatto il primo, ma potrebbe essere "il caso 200-300" tra quelli gravi. Si è creato un iceberg sott'acqua che non vedeva nessuno». Il primo caso rilevato a Codogno non aveva avuto alcun contatto diretto con la Cina, probabilmente aveva contratto il virus da un altro europeo e, in assenza di un "paziente zero", non è stato possibile rintracciare una fonte di contagio che potesse aiutarci nella ricostruzione della catena di trasmissione del virus e nel suo contenimento. Questo cambiamento di strategia – spiega Andrea Crisanti, professore di epidemiologia e virologia dell’Azienda Ospedaliera dell’Università di Padova – ha significato abbandonare i territori per gli ospedali, scegliere di testare i malati e non i casi, facendo perdere la contezza effettiva del contagio e complicando il contenimento delle malattie.
Immagine in anteprima via South China Morning Post







