SARS-CoV-2, perché non bisogna sottovalutare le varianti
20 min letturadi Ettore Meccia e Angelo Romano
Il virus di Trondheim ed altre storie
Capiamo le varianti
Le varianti che ci preoccupano
Come siamo arrivati a questo punto
I vaccini stanno funzionando con le varianti?
Il virus di Trondheim ed altre storie
Il 19 ottobre 2020 a Trondheim, in Norvegia, viene isolato un focolaio di COVID-19 caratterizzato da una variante sconosciuta al Folkehelseinstituttet (FHI). Visto il recente aumento dei casi nella città, la stampa locale riprende il dubbio del FHI che la nuova variante sia più infettiva.
In effetti il virus di Trondheim era caratterizzato da una mutazione già nota e diffusa in diversi paesi (N439K in Spike, la proteina che prende contatto col recettore ACE2 consentendo l’infezione) che sebbene potesse comportare una maggiore infettività, nei fatti ha continuato a comportarsi in modo normale. In genere non basta una mutazione a fare la differenza.
Di storie così in un anno di pandemia ne abbiamo lette tante. Da quando l'11 gennaio 2020 è stata depositata nella banca dati dell'NCBI la prima sequenza del SARS-CoV-2 (Wuhan-Hu-1) il virus si è rapidamente diffuso su tutto il pianeta.
Wuhan-Hu-1 è la nostra sequenza di riferimento anche se i componenti della recente missione WHO in Cina sostengono che il virus circolasse già da novembre 2019 e che ci fossero già diversi ceppi in giro (ma è corretto chiamarle varianti) di cui difficilmente sapremo qualcosa.
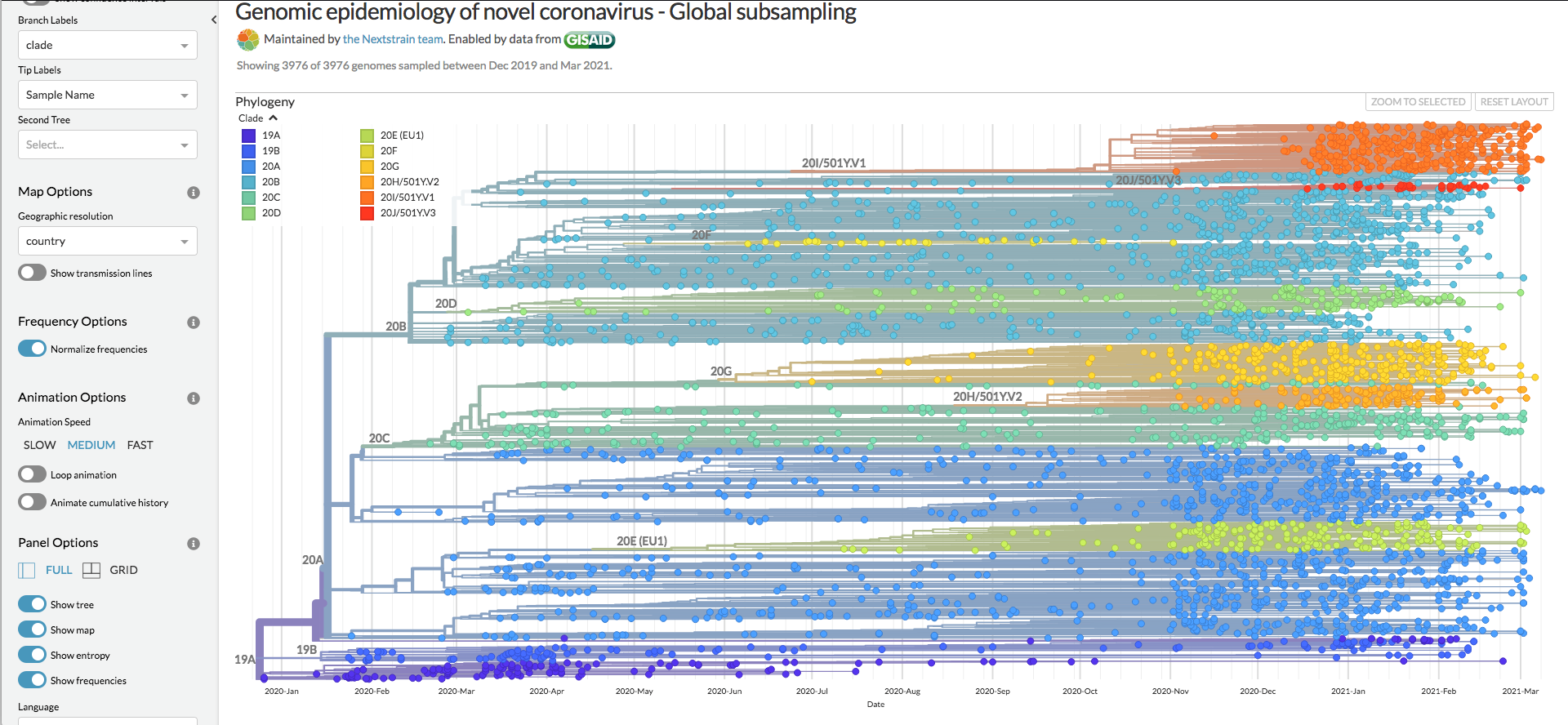
La popolazione virale presente oggi è andata incontro a mutazioni migliaia di volte nei suoi 29.900 nucleotidi. Man mano che l'epidemia si allargava, il genoma del virus è stato sequenziato centinaia di migliaia di volte (742.432 sequenze totali o parziali depositate sulla piattaforma Gisaid al momento di scrivere), il che ci ha consentito di seguire i cambiamenti acquisiti nel corso della sua storia evolutiva (l'accumulo di mutazioni è una sorta di orologio molecolare). Così abbiamo visto nel tempo la popolazione virale differenziarsi in raggruppamenti (chiamati cladi) caratterizzati dal condividere tra loro e non con gli altri alcune piccole differenze nella sequenza, ovvero mutazioni [Figura 1].
Le mutazioni sono cambiamenti nella sequenza di un genoma, errori che avvengono all’atto della replicazione, che si tratti di DNA o RNA, e possono essere sostituzioni di un nucleotide con un altro, piccole delezioni o inserimenti. Le potremmo confrontare con gli errori di trascrizione e di battitura che possiamo fare noi copiando un testo. Cambiando una lettera una parola può cambiare o perdere il suo significato, cambiando un nucleotide un gene può cambiare o perdere la struttura della proteina per cui codifica.
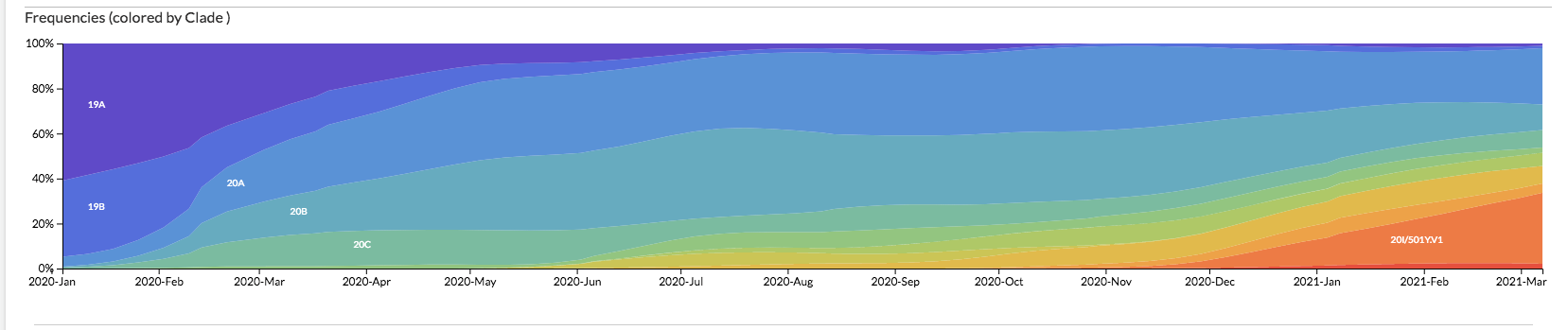
In un anno diversi cladi si sono espansi e si sono contratti in modo dinamico, alcuni si sono quasi estinti e hanno lasciato spazio ad altri, alcuni coesistono in un equilibrio destinato certamente a cambiare in fretta [Figura 2].
Per alcuni mesi abbiamo seguito queste mutazioni essenzialmente per tracciare l’espansione della pandemia, senza preoccuparci troppo delle implicazioni evolutive perché il virus non sembrava comportarsi in modo diverso. Anzi, addirittura qualcuno ha sostenuto che il virus sarebbe cambiato sì, ma che l’evoluzione sarebbe stata nella direzione di un adattamento all’uomo diventando “più buono” perché il virus “non ha interesse a ucciderci”, e ha anche creduto in più di un’occasione di veder realizzare la propria previsione. Ma non era così. Forse un giorno succederà (antropizzando il virus e convertendo impropriamente in ragionamento i meccanismi evolutivi, questo succede quando il virus trova vantaggioso ridurre la propria virulenza pur di continuare a infettare ed esistere), ma quel giorno oggi è lontano. Oggi SARS-CoV-2 non ha alcun bisogno di controllarsi, anzi sta facendo esattamente il contrario.
Per chi ha interesse, sul sito web nextstrain.org si possono seguire i cambiamenti di sequenza di SARS-CoV-2 in modo aggiornato.
E così oltre al virus di Trondheim abbiamo letto del virus di Taiwan e quello di Singapore, che avevano fatto sperare perché si erano persi quasi tutta la regione Orf8, e anche il SARS-CoV anni prima si era perso un pezzo di Orf8 proprio alla fine dell’epidemia. Il virus si stava adattando all’uomo diventando meno virulento? In effetti, l’infezione era meno severa, ma il virus non sembrava infettare di meno.
Poi c'è stato il D614G che invece infettava di più. Poco, ma abbastanza perché in poco tempo soppiantasse quello originale di Wuhan. Al momento è quello dominante. Poi c'è stato quello spagnolo, poi quello danese dei visoni... poi qualcosa è cambiato: sono arrivate in rapida successione la variante inglese, quella sudafricana, quella brasiliana, quella nigeriana, quella californiana. E da poco la variante inglese è diventata anche un po' sudafricana.
Come a febbraio dello scorso anno, quando abbiamo assistito impotenti al diffondersi del coronavirus in Europa, convinti che lo avremmo visto arrivare e invece era già lì e ci ha travolti, oggi stiamo guardando arrivare le sue varianti. Probabilmente, siccome le abbiamo chiamiate inglese, brasiliana o sudafricana, ci sembrano lontane da noi e ascoltiamo un po’ insofferenti gli ennesimi appelli alla prudenza e al contenimento dei contagi. Invece quella inglese sembra già avviata a prendere il sopravvento in diversi paesi compresa l’Italia, come si intuisce dall’impennata di casi e di ricoveri degli ultimi giorni. E anche le altre, nonostante i nomi esotici, già le abbiamo in casa. Anche se ancora in piccole percentuali.
Ma se per la prima ondata possiamo giustificarci perché non sapevamo e non credevamo, oggi quello che sta succedendo lo sappiamo bene. Almeno cerchiamo di capirlo.
Capiamo le varianti
Anzitutto, una variante è essenzialmente un virus identificato da un "pacchetto" di mutazioni, più o meno conservate. Alcune saranno caratterizzanti funzionalmente, cioè fanno sì che il virus con quelle mutazioni si comporti in modo diverso da quello che non le ha, altre (fino a che non si scoprirà il contrario) sono neutre. Al virus forse non servono ma a noi aiutano a seguire quella variante, da dove viene e dove va. Quelle dannose per il virus non le vediamo perché si perdono in fretta.
Chiamare queste varianti con il nome del paese in cui sono state scoperte può essere comodo ma non è una buona idea. Infatti poi scopri che le mutazioni presenti nella variante inglese sono presenti anche in altri paesi e tutto diventa più complicato. Anche chiamarle con una sigla (come B 1.1.7 per quella inglese) è utile relativamente, in quanto il quadro è in continua evoluzione. L’importante è ricordare che a breve potrebbero cambiare nome di nuovo.
All’annuncio di ogni nuova variante si è puntualmente detto che non si sapeva se fosse più pericolosa, e in effetti il fatto che una variante si espanda nella popolazione non implica necessariamente che infetti di più. Una variante, come è il caso del virus di Trondheim si può diffondere semplicemente perché si è trovata nel momento giusto al posto giusto (ovvero in una terra non occupata già da altri). Si chiama effetto del fondatore. Lo stesso vale per la variante spagnola (che oggi si chiama 20A.EU1, caratterizzata dalla mutazione A222V in Spike). A222V non conferisce un particolare vantaggio al virus che la porta, eppure dopo essere emersa in Spagna a giugno 2020, si è diffusa progressivamente durante l'estate, man mano che i turisti se la riportavano a casa con sé dalle vacanze. Se quella variante fosse emersa, per dire, ad Haparanda in Lapponia, non avrebbe certo avuto la stessa rapida diffusione. Oggi, tuttavia, si è fortemente ridimensionata, a conferma del fatto che la sua sia stata un'espansione opportunistica.
Alcune mutazioni invece conferiscono un vantaggio evolutivo. In questo caso sarà probabile ritrovarle nella popolazione in modo casuale, ripetuto e indipendente (che significa eventi non collegati fra di loro). In effetti diverse mutazioni caratterizzanti le varianti che oggi si stanno diffondendo sono state già individuate in virus non collegati a quelle attuali, emerse in tempi e luoghi diversi. Per esempio, la mutazione N501Y in Spike che caratterizza le tre varianti di cui ci preoccupiamo oggi, era già emersa a giugno in Olanda e Australia, ma non si era espansa come sta facendo oggi [Figura 3].
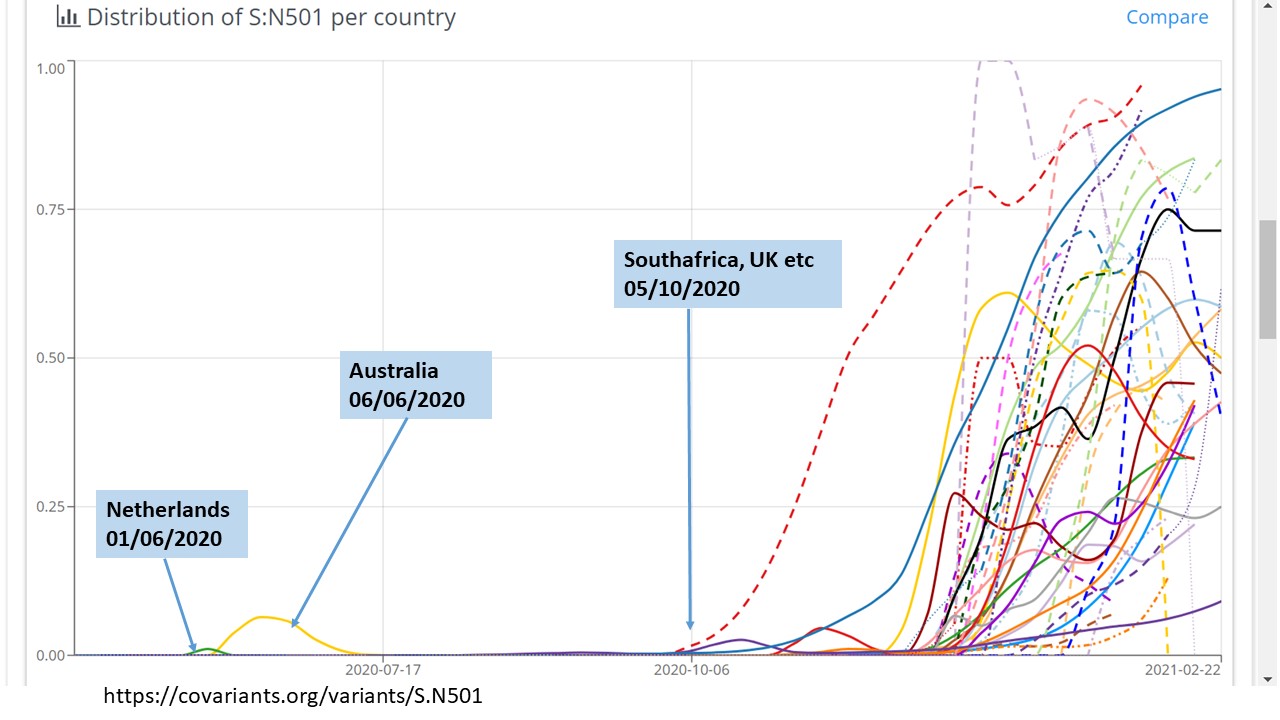
Allora cosa è cambiato oggi rispetto ad allora? È cambiato il numero delle mutazioni accumulate nel tempo dal virus. Le nuove varianti hanno molte mutazioni. La variante spagnola aveva solo 6 mutazioni di cui 3 insignificanti (non cambiava nulla) e solo una in Spike. La variante inglese B 1.1.7 invece ne ha 21 di cui 6 in Spike (nella sua forma attuale), la variante sudafricana 20H/501Y.V2 ne ha 18 di cui 9 in Spike, la variante brasiliana 20J/501Y.V3 ne ha 21 di cui 5 in Spike. Queste varianti hanno avuto il tempo (evolutivo) di mutare, selezionare e accumulare più cambiamenti rispetto al virus originale e questo ha fatto una grande differenza.
Bisogna capire comunque che un virus (o una sua variante) non si diffonde in maniera omogenea nella popolazione come lo zucchero nel caffè, ma deve trovare percorsi, connessioni, focolai che si espandono, si moltiplicano e si connettono. Se le connessioni mancano o si interrompono, la variante – anche se più competitiva di altre – non si diffonderà. Il peso del caso (o possibilmente del nostro intervento) non è indifferente.
Tuttavia, come è evidente dai numeri di oggi e dalla diffusione delle tre varianti, quando un focolaio arriva a una certa dimensione è improbabile che queste connessioni manchino.
Ormai è evidente che la mutazione N501Y in Spike aumenti l'infettività di SARS-CoV-2 anche del 50%, e probabilmente aiuta anche il virus a replicarsi di più, visto che sembra essere associata a sintomi più gravi. È prevedibile quindi che, come abbiamo visto, sia stata "scoperta" diverse volte in modo indipendente (si chiama convergenza evolutiva), infatti oggi è presente in tre varianti che si sono selezionate in modo completamente scollegato l’una dall’altra.
È anche possibile che alcune mutazioni ricorrenti, oltre che vantaggiose siano favorite da motivi strutturali e di sequenza, alcune mutazioni sono più probabili di altre.
Questi due aspetti sono familiari anche a chi si interessa di mutazioni e cancro, perché la stessa cosa succede nei tumori. In un tumore, come in una popolazione di virus, possono esserci centinaia o anche migliaia di mutazioni possibili, ma di queste solo una manciata sono quelle che troviamo più spesso perché sono quelle determinanti e trainanti.
La frequenza con cui si ritrovano tuttavia ci dà la certezza che l’orologiaio cieco, ovvero il gioco tra variazioni casuali e selezione naturale, sicuramente le troverà. E infatti è quello che stiamo vedendo accadere.
Una considerazione aggiuntiva: il fatto che una variante si diffonda può essere dovuto a una maggiore capacità di infezione oppure no, dipende dalla variante. Ma sicuramente implica che l'epidemia è in forte espansione e non è sotto controllo.
Le varianti che ci preoccupano
Le varianti di cui oggi sentiamo parlare comunque sono state definite VOC (Variant of concern), il che vuol dire che destano preoccupazione perché sono caratterizzate da mutazioni che hanno modificato l'interazione del virus con le nostre cellule in modo vantaggioso per il virus (e probabilmente non per noi).
E ci interessano per due motivi.
Il primo è scontato: che effetto hanno? Sono più pericolose? La variante inglese oltre alla mutazione N501Y in Spike, che sembra aumentare l’infettività, ha anche tre piccole delezioni (H69/V70 e Y144) e la mutazione P681H proprio in corrispondenza del segnale di taglio per la furina che per SARS-CoV-2 è un sito critico. Sia la delezione 69/70 sia la mutazione P681H sono già emerse in diverse occasioni ma da sole non sembrano aver fatto molta strada. Associate alle altre nella variante B1.1.7 invece sì.
Leggi anche >> Coronavirus, cosa sappiamo della ‘variante inglese’
La variante sudafricana e quella brasiliana (20H/501Y.V2 e 20J/501Y.V3) invece sono sicuramente caratterizzate da mutazioni aggiuntive (specialmente la E484K in Spike) che rendono il virus riconoscibile con minore efficienza (da 6 a 8 volte) dagli anticorpi di chi è guarito o si è vaccinato. E questo, se da un lato, comporta il rischio di reinfezioni, dall’altro implica quello di selezionare e veder diventare dominante una variante resistente a vaccini e terapie disponibili. È oggetto di discussione se e quanto abbiano una maggiore infettività anche se sembra di sì.
Un aspetto importante che si può comprendere osservando queste varianti è che più che le singole mutazioni è la loro associazione funzionale che viene selezionata. Ma su questo torniamo tra poco. Chi è interessato al dettaglio delle mutazioni nelle diverse varianti può esplorarle qui.
Il secondo motivo di interesse è il timore di quello che potrà succedere. Potrebbe sembrare infatti che il virus sia diventato improvvisamente meno stabile, e si possono leggere tanti commenti dubbiosi, insofferenti o anche sarcastici sul fiorire delle nuove varianti che per qualcuno sono solo uno stratagemma per mantenere lo stato di emergenza.
Non è così, ma proviamo a capire cosa sta succedendo. Andiamo un passo alla volta.
Come siamo arrivati a questo punto
Sta succedendo che nel tempo SARS-CoV-2 ha accumulato mutazioni, evento naturale, inevitabile e previsto. Alcune di queste mutazioni favoriscono la trasmissione del virus.
E sta succedendo che, in molte situazioni, nei mesi scorsi non siamo stati in grado di limitare la circolazione del virus, o non abbiamo ritenuto necessario farlo. E sembra anche che la capacità o la volontà di farlo nel futuro siano limitate.
Il problema è che lasciar circolare liberamente il virus (perché non potevo mancare a quella festa, perché l'immunità di gregge, perché tanto ci sono le cure, perché io voglio essere libero di ammalarmi, perché vaccinati tu se ti va, ecc…) ha avuto e avrà le sue conseguenze. Significa infatti avere un numero costantemente crescente di replicazioni virali e quindi un aumento in proporzione delle mutazioni e della variabilità genetica tra cui pescare varianti nuove, più insidiose e resistenti all’immunità, o a un farmaco antivirale.
Che è esattamente quello che vediamo accadere oggi.
La variante brasiliana, per esempio, si è selezionata a Manaus, centro di diffusione e circolazione incontrollata del virus, dove secondo alcuni studi avrebbe infettato il 70% degli abitanti. Dopo una breve tregua è in forte ripresa sembra anche grazie alla capacità di reinfettare la popolazione.
La storia del virus di Manaus ci fa capire un aspetto fondamentale del gioco tra mutazioni casuali e selezione naturale: l’evoluzione è la capacità di usare la variabilità per adattarsi ai cambiamenti quando questi avvengono. All’improvviso qualcosa cambia, per esempio ci sono gli effetti di un farmaco antivirale come il Remdesivir da aggirare, o c’è da sfuggire a un anticorpo monoclonale, o a quelli che circolano nel sangue di una persona già infettata. Chi si adatta va avanti, chi non si adatta sparisce. A livello di genetica molecolare questo implica che chi fa molte mutazioni, oppure ha una popolazione numerosa in cui molti individui mutano (l’evoluzione non riguarda mai un individuo ma una popolazione) è favorito. E più l’infezione è sostenuta, più è probabile che fra tutti ci sia il virus con la mutazione giusta. Come potrebbe essere accaduto a Manaus, dove l’aumentare della percentuale di persone già immuni (che sarebbe stato un ostacolo per il virus) abbinato tuttavia alla circolazione del virus nella popolazione ha spinto verso l’evoluzione di una variante in grado di sfuggire agli anticorpi già esistenti.
L'insorgenza di due tipi di mutazioni, quelle che consentono al virus di infettare e replicarsi di più, e quelle che gli consentono di superare gli ostacoli che noi cerchiamo di opporgli, sono entrambe favorite dal mancato controllo della circolazione virale. Questo per SARS-CoV-2 è importante, perché è un virus che non ha un tasso di mutazioni molto elevato a causa della presenza nel suo genoma di due geni che formano il complesso nsp14-nsp10 che funziona come un correttore di bozze. La quantità di mutazioni non particolarmente elevata viene compensata se ci sono molti individui che mutano, ovvero se il virus circola molto.
Se fin qui ci siamo, possiamo aggiungere l'ultimo pezzettino. Oltre a favorire l’emergere di nuove varianti, alti livelli di circolazione e trasmissione del virus fanno sì che le varianti già selezionate non si perdano ma proseguano il loro percorso evolutivo aggiungendo in modo cumulativo nuove mutazioni a quelle di cui sono già dotate, trasformandosi ulteriormente.
Per esempio, una percentuale ancora piccola della variante britannica ha recentemente acquisito anche la mutazione E484K (quella che viene vista meno dal sistema immunitario) presente nelle varianti brasiliana e sudafricana. A fine gennaio si trattava solo di 11 casi nel Regno Unito, tra cui diversi eventi indipendenti e non collegati, che ad oggi sono diventati 76. I numeri sembrano piccoli e trascurabili, ma all’inizio tutto è piccolo e trascurabile. Però questo ci dice che l'ulteriore trasformazione delle attuali varianti non è una possibilità teorica ma è un processo in corso.
E quindi cosa succede? Dobbiamo pensare a una variante non come la somma dell'effetto singolo delle sue mutazioni, bensì come l'effetto combinato di quelle mutazioni, che potrebbe comportare un vantaggio evolutivo maggiore. Prevedere la variazione strutturale di una proteina determinata dalla presenza combinata di diverse mutazioni e le sue implicazioni funzionali, è un lavoro impegnativo che richiede tempo. C'è il rischio che i tempi evolutivi di un virus siano più rapidi.
Ma anche l'effetto cumulativo delle singole mutazioni è importante. Per esempio, una variante acquisisce una mutazione che favorisce l'attacco al suo recettore cellulare mentre un'altra lo stabilizza, un'altra rende quel virus meno riconoscibile agli anticorpi da immunità e una quarta lo rende meno visibile ai nostri test diagnostici favorendone la diffusione. E quindi l'ulteriore replicazione e l’acquisizione di nuove mutazioni. Ognuna di queste mutazioni favorisce il virus, ma tutte e quattro insieme lo favoriscono molto di più creando un sistema che auto-alimenta le proprie potenzialità.
Se tutto questo è chiaro, dovrebbe essere chiaro anche il motivo per cui, proprio nel momento in cui si sta cercando di vaccinare la popolazione come e dove possibile, sarebbe veramente necessario limitare sia l’introduzione sia la circolazione di nuove varianti. La storia di queste varianti ci insegna infatti che è illusorio credere che lasciar circolare liberamente il virus nella popolazione proteggendo i “vulnerabili” non abbia conseguenze, e che è illusorio credere di essere al sicuro perché stiamo vaccinando la nostra popolazione, se non lo fanno anche gli altri. Perché un virus dall'Amazzonia ad arrivare in Umbria ci ha messo veramente molto poco.
I vaccini stanno funzionando con le varianti?
Nel frattempo, istituzioni e aziende farmaceutiche stanno intensificando gli sforzi per sequenziare il genoma del virus e valutare l’efficacia dei vaccini fin qui sviluppati sui nuovi ceppi di SARS-CoV-2 che stanno diventando dominanti in modo tale da tenere il passo con l’evoluzione del nuovo coronavirus.
L'Organizzazione Mondiale della Sanità sta lavorando con ricercatori, funzionari sanitari e scienziati per capire come queste varianti influenzano il comportamento del virus, compreso il loro impatto sull'efficacia dei vaccini, se presenti. Mentre, la Commissione europea ha annunciato a fine febbraio l’HERA Incubator, il “piano europeo di preparazione alla difesa biologica contro le varianti della COVID-19. Sarà avviata “una collaborazione con ricercatori, aziende di biotecnologie, produttori e autorità pubbliche nell'Unione Europea e a livello mondiale per individuare le nuove varianti, incentivare lo sviluppo di vaccini adattati e nuovi, accelerarne il processo di approvazione e aumentare la capacità produttiva”, si legge nel comunicato di lancio dell’iniziativa.
«La nostra priorità è fare in modo che tutti gli europei abbiano accesso quanto prima a vaccini sicuri ed efficaci contro la COVID-19. La comparsa di nuove varianti del virus è molto rapida e dobbiamo essere ancora più veloci nell'adattare la nostra risposta», ha dichiarato la Presidente della Commissione europea, Ursula von der Leyen.
Tra gennaio e febbraio si è registrato un calo generalizzato dei contagi, delle ospedalizzazioni e dei decessi su scala globale. Gli esperti di sanità pubblica nei paesi più colpiti hanno attribuito i progressi a una combinazione di fattori (distanziamento fisico, uso dei dispositivi di protezione, stagionalità del virus, immunità naturale tra quei gruppi con alti tassi di infezione, primo impatto dei vaccini, come mostrato dai cali delle infezioni tra gli over 80).
Tuttavia, i ritardi delle campagne di vaccinazione rischiano di vanificare gli effetti positivi alla luce anche della maggiore virulenza dei nuovi ceppi identificati nel Regno Unito, in Sud Africa e in Brasile. Negli USA, domenica 14 marzo il dottor Anthony Fauci (direttore del National Institute of Allergy and Infectious Diseases e membro della task force della Casa Bianca contro il nuovo coronavirus) ha annunciato un allentamento delle misure restrittive entro il 4 luglio avvertendo che riaprire prima potrebbe portare negli Stati Uniti "una situazione simile a quella dell'Italia, dove un aumento dei casi a causa di nuove varianti e altri problemi ha indotto il governo a annunciare un nuovo lockdown a partire dal 15 marzo".
Da questo punto di vista è emblematico il caso della Francia (che come l’Italia sembra stia percorrendo la stessa traiettoria seguita dal Regno Unito a dicembre 2020). I vaccini mostrano i loro effetti tra le persone ultraottantenni, con tassi di positività, ricoveri e decessi in calo, a differenza con quanto sta accadendo con i più giovani.

Tuttavia, commenta in un thread su Twitter il giornalista del Financial Times John-Burn Murdoch, i dati provenienti dalla Francia mostrano come i ritardi nelle campagne di vaccinazione uniti alla diffusione dei nuovi ceppi, abbiano portato a un calo dei casi minore tra gli over 80 rispetto al Regno Unito e a un aumento maggiore tra le fasce d’età più giovani. I vaccini sono efficaci, in altre parole, ma se non ci si vaccina e non si impedisce al virus di circolare, i contagi tornano ad aumentare. E con i nuovi ceppi, questo è un problema.
All of this is especially critical for France because it now finds itself in a very similar place to where the UK was in early December:
After watching rates fall and feeling like the worst was over, France is now facing a sudden rise in cases fuelled by the new variants. pic.twitter.com/XbDrSDqDl3
— John Burn-Murdoch (@jburnmurdoch) March 3, 2021
Finora, gli studi suggeriscono che i vaccini attualmente in uso, progettati intorno a versioni precedenti di SARS-CoV-2, possono riconoscere le varianti emergenti, ma non forniscono la stessa protezione contro questi nuovi ceppi.
Uno studio pubblicato su Lancet lo scorso gennaio ha mostrato che la variante brasiliana potrebbe resistere agli anticorpi di persone già infettate dal virus e che avrebbero dovuto sviluppare una certa immunità. I contagi registrati a Manaus, dove si presumeva di aver raggiunto già l’immunità naturale di gregge, sembra avvalorare questa ipotesi.
Uno studio recente, non ancora soggetto a peer-review e su un campione molto piccolo, sembra promettente. Le analisi su 22 persone vaccinate con un vaccino mRNA (12 che hanno ricevuto il vaccino Moderna e 10 Pfizer & BioNTech) hanno mostrato che la perdita di capacità neutralizzante dei due vaccini contro la mutazione “brasiliana” sembra essere modesta. I dati suggeriscono che il vaccino sembra conferire un’immunità migliore di quella ottenuta attraverso l’infezione naturale.
Un’altra ricerca, pubblicata sul New England Journal of Medicine ha dato esiti altrettanto promettenti. I ricercatori hanno riprodotto in laboratorio “tre virus ricombinanti che rappresentano i tre nuovi lignaggi rilevati” e hanno scoperto che il vaccino sviluppato da Pfizer, dopo la somministrazione di entrambe le dosi, sembra mantenere inalterata la sua efficacia contro le varianti “britannica e brasiliana” e dare una risposta “robusta ma inferiore” nei confronti della “variante sudafricana”. Tuttavia, lo studio si mantiene cauto sull’esito delle analisi rinviando a ulteriori studi a partire da “dati reali raccolti nelle regioni in cui circolano le varianti di SARS-CoV-2”.
Gli studi sul vaccino Oxford-AstraZeneca mostrano che è altrettanto efficace rispetto al ceppo diffusosi nel Regno Unito ma offre minore protezione nei confronti della “variante sudafricana”, sebbene sembra proteggere dalle forme gravi della malattia.
Uno studio condotto da Alessandro Sette e Alba Grifoni del Jolla Institute for Immunology, in California, ha invece rilevato che "quattro variants of concerns" non sono in grado di eludere i linfociti T, un componente del sistema immunitario particolarmente importante per ridurre la gravità delle malattie infettive. I linfociti T “hanno il preciso compito di riconoscere le cellule infettate dal virus. Ciò avviene perché queste ultime, quando il virus è presente, espongono sulla propria superficie una sorta di 'marchio' che sta a indicare l'avvenuta infezione. In questo modo i linfociti T possono riconoscerle, legarsi ed eliminarle”.
Il team di ricerca ha raccolto cellule T da volontari che si sono ripresi dall'infezione con il ceppo “originale” di SARS-CoV-2 o hanno ricevuto un vaccino mRNA contro il coronavirus, ha testato la capacità delle cellule di riconoscere frammenti di proteine da quattro varianti emergenti, inclusa quella identificata per la prima volta in Sud Africa, ed è giunto alla conclusione che “la maggior parte delle cellule T dei volontari ha riconosciuto tutte e quattro le varianti, grazie a frammenti di proteine virali che non erano influenzate dalle mutazioni delle varianti”.
Intanto, Moderna, Pfizer e Johnson & Johnson – gli altri tre vaccini autorizzati dalle agenzie del farmaco statunitense (FDA) ed europea (EMA) – stanno cercando di trovare delle soluzioni contro i nuovi ceppi emersi che stanno diventando predominanti.
Secondo i primi risultati di laboratorio, il vaccino di Pfizer & BioNTech sembra proteggere anche rispetto alle nuove varianti, sebbene in modo leggermente meno efficace, mentre il vaccino di Moderna pare efficace contro la variante sudafricana, anche se la risposta immunitaria potrebbe non essere così forte o duratura.
Moderna sta testando l’utilizzo di una terza dose del suo vaccino e sta pensando a un ulteriore richiamo specifico per la variante sudafricana. Il 24 febbraio, l’azienda farmaceutica ha inviato dei campioni al National Institutes of Health statunitense per le sperimentazioni cliniche.
I vaccini sviluppati da Moderna e da Pfizer & BioNTech sfruttano una molecola che noi stessi usiamo: l'RNA messaggero (mRNA). L'mRNA contiene l'informazione per produrre la proteina "Spike" (S) che il virus utilizza per entrare nelle cellule che infetta. Quando viene iniettato il vaccino, le cellule utilizzeranno questo RNA per produrre la proteina S del coronavirus, il nostro sistema immunitario riconoscerà questa proteina come estranea e genererà una risposta immunitaria, come avverrebbe in caso di un'infezione "naturale".
Nei richiami per i nuovi ceppi verrà utilizzata la stessa tecnologia del vaccino sviluppato per la versione precedente del nuovo coronavirus, ha spiegato il CEO di Moderna Stephane Bancel. Si tratterà essenzialmente di “copiare e incollare” le nuove mutazioni nel vaccino. La dottoressa Kizzmekia Corbett, che ha guidato il team responsabile del vaccino di Moderna, ha definito questo approccio "plug and play".
In un’intervista a Scientific American, il presidente di Moderna, Stephen Hoge, non è stato in grado di indicare quando sarà pronto il richiamo. Potrebbero essere necessari mesi prima che i dati clinici siano pronti per la revisione e anche più tempo prima che i richiami siano approvati, prodotti e pronti per essere somministrati.
Anche Pfizer-BioNTech sta testando una terza dose di richiamo del suo vaccino su persone che sono state completamente vaccinate nello studio di fase 1. I partecipanti riceveranno la loro terza dose tra i sei e i 12 mesi dopo aver ricevuto le prime due dosi del vaccino, secondo quanto dichiarato in un comunicato ufficiale.
«Riteniamo che il nostro vaccino sia fortemente attivo contro tutti i ceppi», ha detto il direttore scientifico della Pfizer, Mikael Dolsten, in un'intervista il 25 febbraio. Per il futuro, è ragionevole pensare che le persone abbiano bisogno di richiami regolari, ha aggiunto Dolsten.
«La flessibilità della nostra piattaforma proprietaria di vaccini a mRNA ci consente di sviluppare tecnicamente vaccini di richiamo in poche settimane, se necessario», ha affermato Ugur Sahin, CEO e co-fondatore di BioNTech. La società sta valutando una sperimentazione clinica per sviluppare “un vaccino specifico per le varianti”, utilizzando il ceppo sudafricano.
Il vaccino sviluppato da Johnson & Johnson ha mostrato un tasso di efficacia del 72% per prevenire malattie moderate negli Stati Uniti, del 64% in Sud Africa nel prevenire forme gravi o serie della COVID-19, del 66% in Brasile. Come sottolineato da diversi esperti, i trial di Johnson & Johnson sono stati fatti quando i nuovi ceppi erano già dominanti in Sud Africa e in Brasile, a differenza dei test di Moderna e Pfizer, svolti prima della loro diffusione.
Il vaccino monodose di Johnson & Johnson utilizza un adenovirus ricombinante, un virus che causa il comune raffreddore modificato in modo da non potersi replicare e non provocare la malattia, ma che sia in grado di produrre all'interno del corpo umano la proteina di superficie S (spike) che il virus utilizza per entrare nelle cellule che infetta. Quando il vaccino viene iniettato, il virus trasporta il gene del coronavirus nelle cellule umane, che iniziano a produrre la proteina S. Queste vengono rilevate dal sistema immunitario che produce gli anticorpi e altre risposte che attaccheranno il vero coronavirus in caso di future infezioni.
Il CEO di Johnson & Johnson, Alex Gorsky, ha affermato in un’intervista recente alla CNBC che l’azienda è al lavoro per adattare il vaccino alle varianti e sta sviluppando un software specifico per “affrontare alcune di queste varianti nuove ed emergenti”, senza fornire però dettagli sul suo funzionamento.
Cosa ci riserva il futuro? Secondo Dhruv Khullar, medico e ricercatore presso il Weill Cornell Medical College e collaboratore del New Yorker, si prospettano due scenari. “Da un lato, c'è il modello rappresentato dall’eradicazione della poliomielite: i vaccini per quella malattia erano così efficaci che, in pochi anni, è stata estinta. Dall'altra, c'è l’approccio utilizzato con la tubercolosi. La malattia è stata respinta lentamente, per un lungo periodo, utilizzando una serie di interventi, tra cui migliori condizioni igieniche, tracciamento dei contatti, mascheramento e terapie”.
Per un attimo, subito dopo l’approvazione dei vaccini di Pfizer & BioNTech e di Moderna, il modello della poliomielite è sembrato a portata di mano. Ora, prosegue Khullar, “data la facilità con cui SARS-CoV-2 si diffonde, quanto è diventato radicato il virus e quante persone sono scettiche sui vaccini, il modello tubercolosi resta quello più rilevante. Siamo in una sorta di limbo, in questo momento”.
L'emergere delle varianti è un motivo per rafforzare, non indebolire, le misure di sanità pubblica fino a quando non sarà stata raggiunta una vaccinazione diffusa, conclude Khullar. “In un certo senso, l'inizio della pandemia è stato semplice: il virus si stava diffondendo e dovevamo fermarlo. La sua fine sarà più complicata. Mentre l'arrivo del virus ha cambiato la vita in modo rapido e decisivo, il nostro ritorno alla normalità non rispecchierà il nostro allontanamento da esso. Probabilmente non ci sarà un giorno, una settimana o un mese in cui usciremo dalla pandemia, con uno striscione con su scritto: ‘Missione compiuta’. La nostra vita quotidiana diventerà meno rischiosa gradualmente. Ci sentiremo più a nostro agio nel fare commissioni e vedere gli amici. Molti di noi andranno in ufficio, saliranno a bordo di aerei, mangeranno nei ristoranti. Con il tempo torneranno anche concerti, matrimoni e corsi in palestra. Le varianti possono posticipare o complicare questa realtà, ma non la precluderanno”.
Immagine in anteprima: "We Are Covert", Copyrighted free use, via Wikimedia Commons







