Gli effetti dello smantellamento del servizio sanitario sulla salute delle persone
11 min letturaMancati investimenti, liste di attesa, carenza di personale, strutture da rimodernare. Dopo la pandemia si è molto parlato della necessità di un rilancio del nostro Servizio Sanitario nazionale (SSN), rilancio che però non c’è stato. Anzi: l’Italia continua ad essere uno dei paesi europei che meno investe nella salute dei propri cittadini. Questo risulta evidente dal confronto con gli altri paesi europei: il rapporto Osservasalute mostra che nel 2020 la spesa sanitaria dell’Italia, a parità di potere d’acquisto, si è mantenuta significativamente più bassa della media europea, sia in termini di valore pro capite (2.609 euro in Italia contro 3.269 euro in Ue) che in rapporto al Pil (9,6% contro 10,9%).
L’ultima polemica è scoppiata sul pronto soccorso a pagamento: al policlinico San Marco di Zingonia (in provincia di Bergamo), pagando 149 euro non si fa la coda al pronto soccorso e si viene assistiti subito, anche se si ha un codice bianco o verde. Con esami strumentali, la cifra sale a 500. Ecco che si viene a creare una differenza tra cittadini di serie A e di serie B: “È il fallimento della sanità pubblica, incapace di garantire il minimo servizio universale in tempi ragionevoli, apre spazi di business ai privati. E crea nuove insopportabili discriminazioni”, ha commentato il sindaco di Bergamo Giorgio Gori sul social network X (precedentemente conosciuto come Twitter).
Per garantire un elevato standard di cure per tutti la nostra sanità avrebbe bisogno di più soldi, ma il governo Meloni non ha intenzione di concedere stanziamenti extra. Anzi, secondo le previsioni dell’esecutivo si arriverà addirittura a un rapporto spesa/Pil del 6,2%, dato tra i più bassi degli ultimi anni. Il ministro alla Salute, Orazio Schillaci, aveva chiesto che nella prossima legge di bilancio fossero inseriti quattro miliardi in più nel fondo sanitario, da destinare prioritariamente al personale. Ma il ministro dell’economia Giancarlo Giorgetti è stato chiaro: non saranno previsti finanziamenti extra. “Siamo chiamati - poiché facciamo politica - a decidere delle priorità: non si potrà fare tutto”, ha dichiarato Giorgetti dal Meeting di Comunione e Liberazione a Rimini.
Nel frattempo, è bastato solo un anno per annullare l'effetto delle assunzioni straordinarie di medici fatte in emergenza Covid. Se infatti nel 2020 nel servizio sanitario nazionale lavoravano 776 medici in più rispetto al 2019 (+0,76%), nel 2021 ne risultavano 601 in meno rispetto al 2020 (-0,58%), per cui tra il 2019 ed il 2021 l’aumento è stato pari a un misero +0,17%, che corrisponde a 175 professionisti su un totale di 102.491. È quanto emerge dall'analisi del rapporto del Ministero della Salute “Personale delle Asl e degli Istituti di ricovero pubblici ed equiparati”, condotta dal sindacato dei medici Federazione Cimo-Fesmed.
Quella del nostro servizio sanitario è una “cronaca di una morte annunciata”: sono anni che le associazioni lanciano l’allarme e chiedono un potenziamento della sanità pubblica. Nel 2013 la Fondazione Gimbe lanciò la campagna “Salviamo il nostro Servizio Sanitario Nazionale” per sensibilizzare sulla necessità di rimettere la sanità pubblica al centro del dibattito e dell’agenda politica.
“Dopo 10 anni dati e cronaca dimostrano che il collasso del SSN ci sta portando dritti verso un disastro sanitario, economico e sociale, già ben evidente in diverse aree interne del Sud”, scrive sulla Stampa Nino Cartabellotta, presidente di Fondazione Gimbe. “Spianando definitivamente la strada a una sanità regolata dal libero mercato, dove l’accesso a tecnologie diagnostiche e terapie innovative sarà limitato a chi potrà pagare di tasca propria o avrà stipulato costose assicurazioni sanitarie, che tuttavia non potranno mai garantire una copertura globale come quella offerta dalla sanità pubblica”.
Di cosa parliamo in questo articolo:
Lo smantellamento del Servizio Sanitario Nazionale in cifre
Il rapporto Osservasalute mostra che nel 2022 la spesa sanitaria pubblica si è attestata a 131 miliardi (6,8% del Pil): una cifra che dal 2001 al 2022 mostra una tendenza complessivamente crescente (il suo valore diminuisce solo nel biennio 2012-2013 e 2014-2015). E allora perché sentiamo spesso parlare dei tagli al SSN? In realtà sarebbe più corretto definirli “definanziamenti”, visto che si tratta di incrementi minori rispetto ai finanziamenti fissati in precedenza dalla legge di bilancio. Nonostante la crescita complessiva delle risorse destinate al Ssn, comunque, il problema è che negli ultimi anni gli aumenti sono stati inadeguati a coprire l’inflazione.
“Il settore della sanità sta uscendo faticosamente dalla crisi generata dalla pandemia”, ha commentato il direttore scientifico dell’Osservatorio nazionale sulla salute nelle regioni italiane Alessandro Solipaca. “Non siamo ancora in grado di stabilire quali ‘danni collaterali’ alla salute degli italiani abbia causato l'emergenza sanitaria. Quel che è certo è che non ci sarà un aumento consistente del finanziamento ordinario del Servizio sanitario nazionale da parte dello Stato, come testimonia lo stanziamento previsto nel DEF 2023 (Documento di economia e finanza, ndr)”. Lo stanziamento prevede, per il 2025, 135 miliardi di euro e, per il 2026, 138 miliardi di euro: si tratta di finanziamenti che lasciano sostanzialmente invariata la quota di ricchezza nazionale allocata sulla sanità pubblica.
Insieme agli investimenti non adeguati nella sanità, l’Italia continua a scontare i ritardi dovuti alla pandemia da COVID-19: nel 2020 sono state annullate oltre 144 milioni di prestazioni specialistiche ambulatoriali, otto milioni di prestazioni di riabilitazione e 20 milioni di prestazioni diagnostiche, secondo il Report sulle cure mancate di Salutequità. In tutto, sono saltati un milione e 300 mila ricoveri, di cui 500 mila urgenti. Questo ha comportato una riduzione dell’offerta dei programmi di screening e dell’adesione da parte della popolazione, e allo stesso tempo un aumento dei costi delle cure, della distanza dal servizio assistenziale più vicino e dei tempi di attesa. Con il risultato che i bisogni di salute che non hanno trovato risposta spesso si sono tradotti, soprattutto per le fasce più povere, in una rinuncia alle cure.
Per recuperare le prestazioni mancate, la legge di bilancio aveva stanziato 500 milioni di euro per il 2021 e altri 500 milioni per il 2022. Secondo i piani, nel 2022 le prestazioni da recuperare erano circa 630 mila: di queste è stato recuperato solo il 66%, quota che rappresenta poco più del 54% delle liste d’attesa, e non tutte le risorse sono state impiegate, come ha sottolineato dalla Corte dei Conti.
I “danni collaterali”: un aumento della mortalità
Negli ultimi anni, anche a causa della pandemia da Covid-19, si sta registrando un aumento della mortalità in diversi paesi europei. I dati Eurostat, che prendono in esame tutti i decessi (non solo quelli da COVID-19), mostrano che rispetto alla media del periodo 2016-2019, l’eccesso di mortalità annuale nell’UE nel 2020 è stato superiore dell’11,7%, nel 2021 del 14%, nel 2022 dell’11,2%, e nei primi sei mesi del 2023 del 2,2%. L’andamento della pandemia ha fatto registrare ampie variazioni tra diversi paesi: in Italia l’eccesso di mortalità è inferiore alla media europea, ma ha ancora un segno positivo: +10,2% nel 2021, +11% nel 2022, +0,5% nei primi sei mesi del 2023. Nel 2023, insomma, ci troviamo ancora con un segno positivo, mentre altri stati sono riusciti invece a far diminuire il tasso di mortalità, tra i primi Romania (-9,5%), Bulgaria (-9,2%) e Lituania (-7,9%). L’elevato eccesso di mortalità registrato negli anni della pandemia si è tradotto in una diminuzione della speranza di vita in quasi tutti i paesi europei, con una perdita in media di 1,2 anni di vita attesa nel 2021 rispetto al 2019.
A cosa sono dovute tutte queste morti in più? Alcuni studi hanno dimostrato gli effetti a lungo termine del COVID-19, che aumenta il rischio di sviluppare problemi cardiovascolari. Ma c’è da tenere in conto anche il ritardo sulle diagnosi e il posticipo degli interventi programmati. Uno studio del British Medical Journal mostra che per ogni mese di posticipo dei trattamenti per il cancro, come interventi chirurgici, chemioterapie o radioterapie, il rischio di mortalità per il paziente aumenta di una percentuale che va dal 6 al 13%.
Gli impatti sui pazienti oncologici e sui malati cronici
390.700 nuove diagnosi di tumore: sono quelle stimate in Italia nel 2022, secondo i dati del rapporto “I numeri del cancro in Italia”. Nel 2020 erano 376.600, con un incremento di 14.100 casi in due anni. Solo nel 2020 l’indagine aveva registrato una riduzione del 45,5% degli screening colorettali e del 33% degli inviti a sottoporsi allo screening del tumore della cervice, senza considerare che, anche quando gli inviti sono stati mandati, i pazienti stessi, in molti casi, non hanno voluto presentarsi per paura del contagio. In un solo anno si contano circa due milioni e mezzo di screening non effettuati.
“In Italia, la pandemia ha causato un aumento della mortalità dei pazienti oncologici, soprattutto nei maschi in età avanzata, in quelli con tumore diagnosticato da meno di due anni, o con tumori ematologici”, si legge nell’indagine. “La pandemia ha anche determinato, nel 2020, un calo delle nuove diagnosi, in parte legato all’interruzione degli screening oncologici, in parte al rallentamento delle attività diagnostiche. Per molte sedi tumorali, questi rallentamenti e interruzioni di attività hanno causato uno shift da forme precoci verso quelle più avanzate, anche se con una forte variabilità geografica, correlata alla diversa attitudine alla partecipazione ai programmi di prevenzione secondaria e alla capacità di ‘recupero’ del sistema sanitario”.
È quello che è successo a M., di Bari, che da diversi mesi percepiva sotto la pelle del suo seno sinistro un nodulo che cresceva sempre di più. Ogni volta pensava: “Dovrei andare a fare un controllo”. Poi, però, per un motivo o per l’altro, rimandava. “Nell’ultimo anno sono venute da me molte donne, soprattutto giovani, che avevano notato un nodulo al seno ma per molto tempo non si erano fatte controllare”, racconta Francesco Schittulli,senologo chirurgo e oncologo all’ospedale Mater Dei hospital di Bari, e presidente della Lega italiana per la lotta contro i tumori (Lilt). “Durante la pandemia tante persone si sono trascurate perché hanno anteposto l’attenzione nei confronti del partner, dei genitori e dei figli alla cura di se stesse. I dati infatti confermano una diminuzione sensibile delle campagne di screening e un aumento delle diagnosi tardive, che comportano un peggioramento dei trattamenti, un calo della qualità di vita, ma anche un costo maggiore per il servizio sanitario nazionale. Nel 2022 ogni giorno più di mille italiani hanno scoperto di avere un tumore. Se i media riservassero al cancro e all’importanza degli screening la stessa attenzione che hanno dedicato al covid, le cose starebbero in modo diverso”.
La pandemia non ha fatto che accelerare e acuire la crisi di un sistema sanitario nazionale che già era in grande affanno: “In Italia si corre il rischio di avere una tempesta perfetta”, ha spiegato Walter Ricciardi, direttore di Osservasalute. “Da un lato c’è l’aumento dei fattori di rischio per diverse malattie legati sia alla demografia della popolazione, sia all’epidemiologia con un importante aumento delle malattie croniche, e dall’altro il deterioramento forte di un Servizio sanitario nazionale che riesce sempre meno a garantire anche i servizi essenziali. Si allungano le liste d’attesa, mentre i pronto soccorso sono sempre più affollati e sempre più in ritardo, loro malgrado, nel dare risposte tempestive ai cittadini”.
L’Italia ha la popolazione più anziana d’Europa, con il 24% degli abitanti di età pari o superiore a 65 anni nel 2022, e un tasso di fertilità in calo. Il progressivo invecchiamento della popolazione italiana corrisponde a un aumento dei pazienti cronici, che sono particolarmente colpiti dalla crisi del Sistema sanitario nazionale: negli ultimi anni, la congestione degli ospedali e la complessa gestione dei servizi sul territorio hanno determinato alcune criticità nella risposta ai loro bisogni assistenziali. Alcuni dati raccolti dalle Asl in Emilia-Romagna in un’indagine sui pazienti cronici e il COVID-19 danno la dimensione del problema: nella prima fase della pandemia si è verificata una riduzione del 23,7% di accessi al pronto soccorso e del 17,6% dei ricoveri.
L’Associazione italiana sclerosi multipla (Aism) denuncia che il 91% dei Centri clinici per la diagnosi e la cura della sclerosi multipla è stato impattato dalla pandemia: il 42% dei pazienti con sclerosi multipla denuncia di non aver ricevuto i servizi sanitari necessari, e il 35% racconta di aver avuto difficoltà di accesso ai Centri. Parallelamente, si verificava il fenomeno della rinuncia alle cure: il 12% delle persone con sclerosi multipla ha deciso volontariamente di non accedere alle strutture sanitarie, per paura del contagio.
Crescono le disuguaglianze tra regioni
Con lo smantellamento del Servizio Sanitario Nazionale, il principio di universalità del diritto alla salute scricchiola: oltre a favorire chi ha una maggiore capacità di spesa, si acuiscono anche le differenze geografiche e gli squilibri tra regioni. La griglia di valutazione dei Livelli essenziali di assistenza (LEA) mostra infatti come le prestazioni regionali in tre aree del settore sanitario (prevenzione, servizi sanitari territoriali e assistenza ospedaliera) procedano a quattro velocità diverse. Lo mette in luce un articolo pubblicato su Social Development Issues: contrariamente alle aspettative, quello tra nord e sud non è l’unico divario esistente. I dati mostrano infatti l’esistenza di forti differenze anche tra le regioni del Nord-est, del Nord-ovest e del Centro Italia.
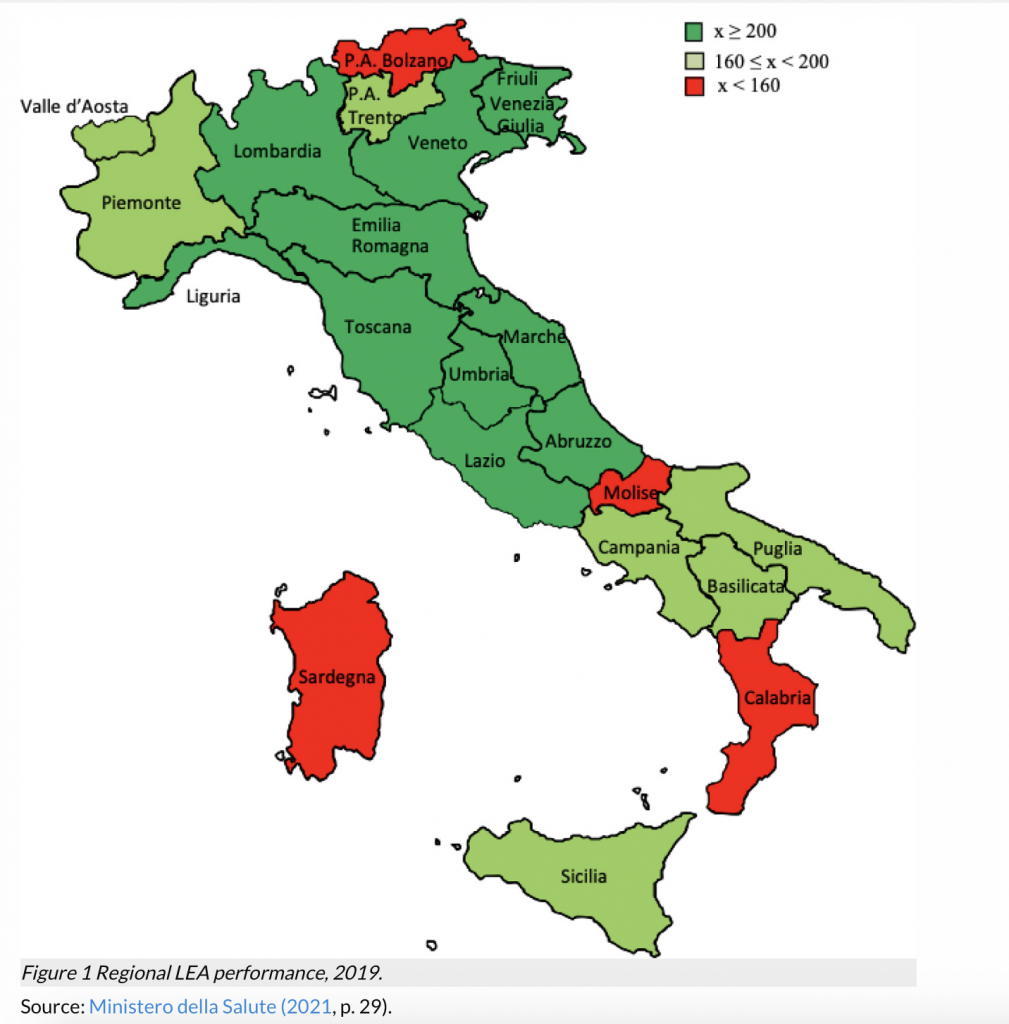
Sono ancora molti i cittadini che si spostano a nord per curarsi, impoverendo ancora di più il proprio servizio sanitario regionale: è il fenomeno noto come “migrazione sanitaria”. La Fondazione Gimbe stima che nel 2020 si siano spostati 3,33 miliardi dal sud al nord. In particolare, Emilia-Romagna, Lombardia e Veneto raccolgono il 94,1% del saldo attivo, mentre l’83,4% del saldo passivo si concentra in Campania, Lazio, Sicilia, Puglia, Abruzzo e Basilicata. Un dato particolarmente significativo è che più della metà del valore della mobilità sanitaria per ricoveri e prestazioni specialistiche è erogata da strutture private, per un valore di 1.422,2 milioni di euro (52,6%), rispetto ai 1.278,9 milioni di euro (47,4%) delle strutture pubbliche.
La revisione del PNRR toglie risorse alla missione Salute
Il Piano Nazionale di Ripresa e Resilienza (PNRR) nella missione 6 (dedicata alla salute) stanzia 15,63 miliardi di euro divisi in due componenti. La prima, da 7 miliardi di euro, si concentra sul rafforzamento dell’assistenza sanitaria territoriale, in particolare le reti di prossimità, la telemedicina e la cura domiciliare. La seconda, da 8,63 miliardi, prevede progetti di digitalizzazione e innovazione del sistema sanitario, insieme ad investimenti sulla ricerca. Ma sin da subito sono cominciati i problemi: innanzitutto, è mancato un piano straordinario di assunzioni per il personale che dovrebbe operare nelle case di comunità. E poi quest’estate è arrivata la revisione del Pnrr, che prevede oltre due miliardi di risorse in meno per la missione 6: sono state eliminate così 414 case di comunità su 1.350, 76 centrali operative territoriali su 600, 96 ospedali di comunità su 400 (qui il dettaglio degli interventi rimodulati).
Il governo sostiene che i progetti che non saranno più finanziati con il PNRR verranno comunque realizzati con altre risorse. Ma come sarà coperta allora la spesa delle misure definanziate dal PNRR? Ancora su questo non ci sono certezze. “Sostenere che le risorse mancanti a raggiungere gli obiettivi originari del PNRR si potranno finanziare diversamente o, peggio, prenderle dal Fondo per l’edilizia sanitaria è, a essere buoni, una finzione”, dice Cristiano Zagatti, coordinatore Area Stato sociale Cgil nazionale: "Le risorse di quel fondo sono già tutte destinate, pensare di utilizzarle per case e ospedali di comunità significherebbe non ristrutturare ospedali e non costruire quelli nuovi già previsti”. Per di più, qualora si trovassero le risorse mancanti, non ci sarebbero comunque più i termini temporali che invece il PNRR impone: “Aver previsto tempistiche per il raggiungimento degli obiettivi che potranno essere successive alla metà del 2026 suona come una resa da parte del governo. Una sconfitta per l’intero Paese”, conclude Zagatti.
Immagine in anteprima via abruzzolive.it







